在宅医療システムを開発したいけど、どんな仕組みになっているのだろう…
在宅医療システムのメリットやデメリットを知りたい!
こんな悩みを持っている方におすすめです。
在宅医療システムとは、病院に入院することなく自宅にいた状態で医療を行うシステムです。この記事では、在宅医療システムの役割、仕組みなどを解説します。
また、在宅医療システムの活用事例についてご紹介し、メリット、デメリットを解説します。
最後まで読めば、在宅医療システムの仕組みや特徴がわかります。
独立行政法人国立高等専門学校機構卒業。情報・通信サービス企業に就職。現在、副業WEBライターとして2年以上活動中。将来の夢は猫と一緒に生活すること。好きな言葉は【自分は『変わった』のではなく『変えたのだ』】
在宅医療システムの役割とは?

在宅医療システムとはどのような役割を持っているのでしょうか。
ここからは、在宅医療システムの概要、地域包括ケアとの関係ついて解説します。
在宅医療の概要
そもそも在宅医療とは「患者が病院やクリニックに行かずに、病院や自治体と連携して自宅での治療を目的にした医療体系」のことを指します。
在宅医療を行うにあたって、主治医やケアマネージャー、薬剤師、家族などと効率的に連携できる仕組みが必要になります。
その仕組みを構築しているのが在宅医療システムであり、患者の情報を多職種間で効率的に情報を共有することができます。
在宅医療に求められる医療機能は、厚生労働者が指針を示しており、24時間体制で多くの人に在宅医療を提供する施策が進められています。(画像参照)
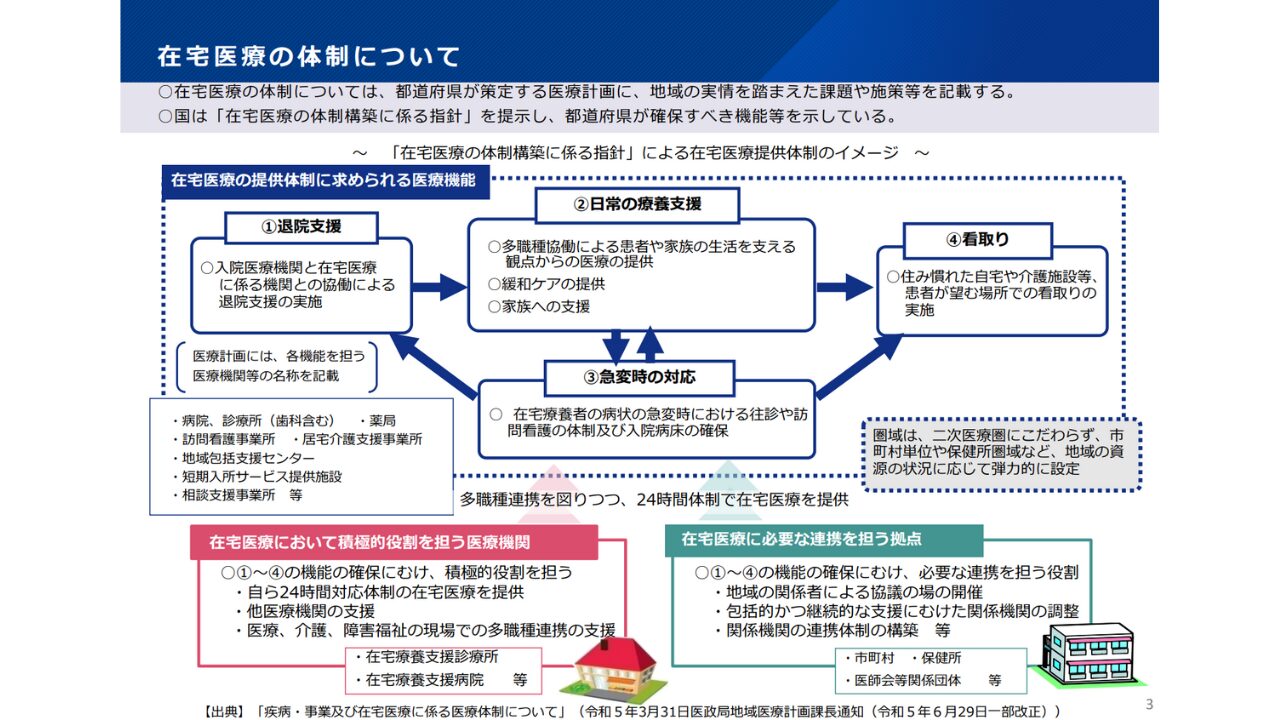
このような、在宅医療の推進の背景には、
「国民の60%以上が自宅での療養を望んでいる」
「ケアマネジャーの50%近くが医師との連携がとりづらいと感じている」
などが挙げられ、厚生労働省においては、「医療・介護・予防・住まい・生活支援が包括的に確保される体制の構築を実現」するために、地域包括ケアシステムの構築に取り組んでいます。
地域包括ケアとの関連
在宅医療は、地域包括ケアの一環として位置づけられることがあります。
そもそも地域包括ケアとは、「医療や介護が必要な状態になっても、可能な限り、住み慣れた地域でその有する能力に応じ自立した生活を続けることができるよう、医療・介護・予防・住まい・生活支援が包括的に確保される」という考え方です。
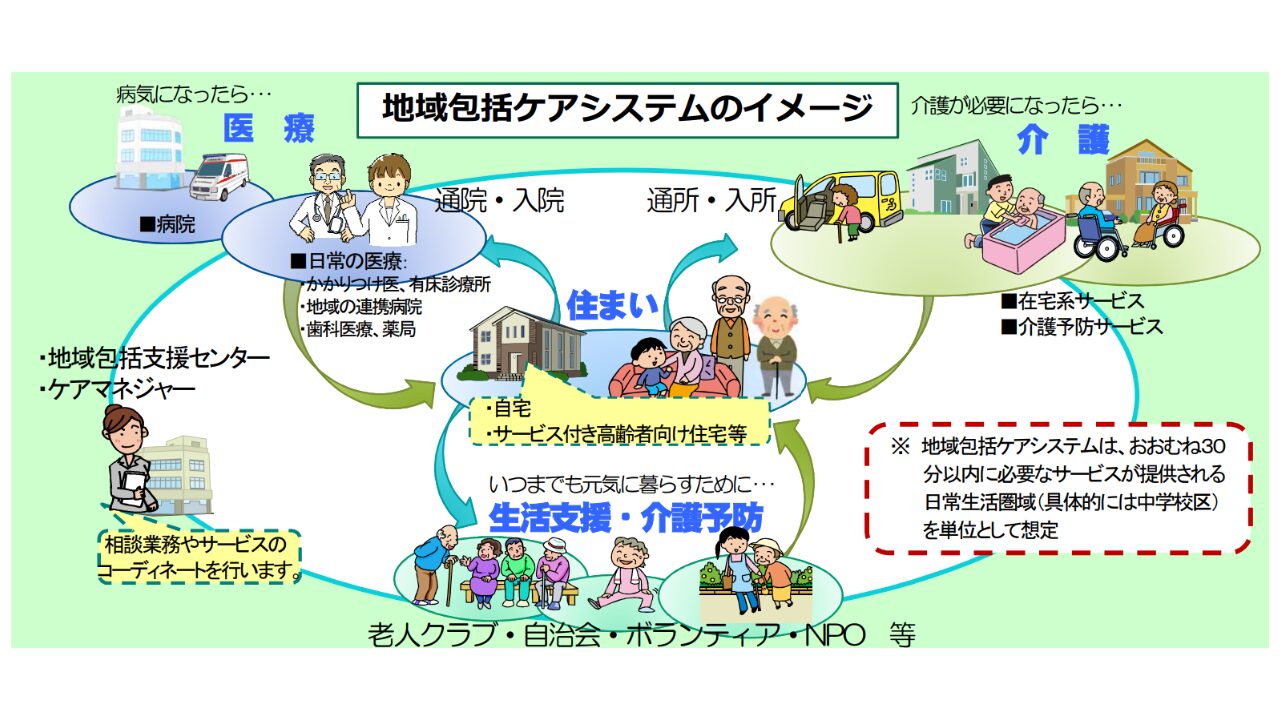
引用元:地域包括ケア普及啓発ミニパンフレット【全体】(厚生労働省近畿厚生局)
地域包括ケアの取り組みに「医療」「介護」に関するケアがあるため、在宅医療システムは地域包括ケアと密接な関係があります。
地域包括ケアの取り組みの背景には、
「高齢者のみの世帯増加による、日常生活支援のニーズの増大」
「介護やケアの担い手の減少」
などが挙げられます。このような背景から、診療所や病院・訪問介護施設を初めとしたさまざまな関係機関が連携する在宅医療システムの実施により、高齢者の生活を支え、不自由なく自宅で過ごせる環境を整えることが進められています。
在宅医療システムの仕組み

病院や自治体と連携して自宅での治療を目的にした医療体系である在宅医療は、どのような仕組みになっているのでしょうか。
ここからは、在宅医療システムの連携方法などの仕組みをネットワークなどの観点から解説します。
ネットワークシステムの構築
在宅医療システムは、患者、医師、介護スタッフなど、多くの関係者を結びつけるネットワークで構築されます。
それぞれで、連絡や情報の共有ができる共通のソフトを準備することで連絡が取れるようになります。
在宅医療システムを導入する際、災害や機器の故障などの要因で通信が取れなくなることを防ぐために、予備のネットワークシステムを構築しておく冗長構成をとることで、通信対策を行っている自治体もあります。
また、必要な情報を簡単に共有ができるように電子カルテや専用のツールを用いることで、病院や診療所などとの連携を円滑にしています。
クラウド技術の活用
クラウド技術は在宅医療システムにおいて重要な役割を果たしています。在宅医療を受ける患者のデータの保管や共有を行う際、クラウドで保存、共有することができます。
これにより、紙媒体での管理が不要になり、全てコンピュータ上でデータの共有ができるようになります。そのため、離れている病院や診療所などにもすぐに情報の共有ができるようになり、迅速な処置をすることが可能です。
また、クラウドの容量を多く確保できれば、その分患者のデータを保管することが可能となります。クラウド上の保存に加え、専用のツールを使用することで、患者ごとのデータの整理が容易になり、適切な治療を行うことができます。
在宅医療システムのメリットとデメリット

在宅医療システムとは、病院に入院することなく自宅にいた状態で医療を行うことができるシステムです。それでは、在宅システムのメリットとデメリットには、どのようなことが挙げられるのでしょうか。
ここからは、在宅利用システムのメリットとデメリットに分けて解説します。
メリット
在宅医療システムの導入により、以下の8つのメリットが挙げられます。
- 患者の快適さと生活の質の向上
- 入院費用の削減
- 感染リスクの低減
- 患者中心のケア
- 家族や介護者の負担軽減
- 慢性疾患の管理
- 早期退院の促進
- テレヘルスケアの導入
それぞれのメリットについて解説します。
患者の快適さと生活の質の向上
在宅医療システムを導入することで、患者が病院などの医療施設ではなく、自宅で治療やケアを受けることが可能になります。入院が必要な場合でも自分の慣れ親しんだ環境で過ごすことが可能です。
病気などによる一定の食事制限や運動制限、ヘルパーの滞在などはあるものの、病院に比べ周りの環境に慣れているため、快適に過ごせます。
これにより、患者の精神面の負担が軽減され、心身ともに回復する環境を構築することができます。
入院費用の削減
在宅医療は自宅で治療やケアを受けることが可能であるため、入院費用や病院の滞在費用を削減でき、医療費の節約に寄与します。
また、どうしても入院する必要があるのに病室に空きがなかったり、自宅での療養でもよいのに在宅医療のシステムがないため入院しなければいけなかったりと、医療リソースを適切に利用できないことを防ぎ、必要な人に必要な環境を提供することが可能になります。
このように在宅医療システムを導入することは、入院費用を削減し、患者と病院のどちらにも良い効果が得られます。
感染リスクの低減
病気の中でも周りの人にも感染しやすい病気については、病院や診療所などの同じ空間にいることで、感染のリスクが高まります。
在宅医療システムを導入することで、病院などに足を運ぶ必要がなく、在宅での治療ができるため、病院や診療所への通院や入院に比べて、在宅医療は感染リスクを低減させます。
感染リスクを低減し感染者を減らすことで、医療現場の圧迫を防ぎ適切な処置をすることが可能になります。
特に高齢者や免疫が低下している患者にとって、感染症のリスクを軽減できます。
患者中心のケア
在宅医療は患者のニーズと快適さを重視し、個別のケアプランを提供することが可能です。
病院などで入院する場合、周りの環境を自由に選択することが難しいため、患者を中心にしたケアが大変です。しかし、在宅医療ではその人を中心に環境を作ることができるため、患者を中心とした療養が可能です。
また、患者は自分のスケジュールに合わせて医療ケアを受けることができます。そのため、都合が合わせやすいことが特徴です。
家族や介護者の負担軽減
在宅医療は、家族や介護者が患者のケアを提供する際の負担を軽減することが期待できます。
家での患者のケアでわからないことがあっても、専門的な医療チームがサポートし、指導を行ってくれます。
家にヘルパーや医療チームが一時的に滞在してくれるため、家族や介護者の負担の軽減、介護方法を学ぶことができるため、患者に適した看病をすることができるようになります。
慢性疾患の管理
「慢性疾患」とは長期的に治療の継続が必要な病気で「高血圧」や「糖尿病」などが挙げられます。
在宅医療は、慢性疾患の患者にとって長期的な治療が必要になります。その際に、在宅医療システムにより、症状の管理や医療ケアを効果的に行うことができます。
慢性疾患の主な治療法には、「薬の投与」や「生活習慣の改善」があり、自宅での食事制限や運動の頻度を増やすなどの治療を行うことで、完治した後も継続的に行いやすくなります。
早期退院の促進
在宅医療システムによって、入院が必要だった患者が適切な時期に病院から退院させ、自宅でのリハビリや治療を提供するのに役立ちます。
リハビリなどの医療チームやヘルパーがいれば実施できることを自宅で行うことができれば、病院やリハビリステーションを必要な人に提供することができるようになります。
また、早期退院により入院の費用を減らすこともできるため、経済的にもお得になることが特徴です。
テレヘルスケアの導入
テレヘルスケアとは、「遠隔通信技術を活用して遠隔臨床利用を実現するサービス」のことです。
簡単に言うと、情報通信の技術を使って、健康管理を行うことができるサービスです。
在宅医療にはテレヘルスケアが含まれることがあり、患者が医師や看護師とオンラインでコミュニケーションを取り、遠隔診療を受けることができます。
テレヘルスケアにより、診療所や病院へ行く回数が減ることから時間やお金を節約することができます。
また、遠隔の診断の際、実際に面会して診察する必要があるかも診断できるため、検査の質が落ちることはありません。
デメリット
在宅医療システムの導入によって、時間やお金の節約、患者中心のケアができるようになります。
では、在宅医療システムのデメリットはどのようなことが挙げられるのでしょうか。
在宅医療システムのデメリットは、以下の7つが挙げられます。
- 技術へのアクセス問題
- セキュリティとプライバシーの懸念
- 技術障害
- 医療プロバイダーとのコミュニケーションの制約
- 緊急事態への対応
- リソースと費用
- 診断と治療の制約
それぞれのデメリットについて解説します。
技術へのアクセス問題
在宅医療システムは、患者や介護者が適切なテクノロジー(スマートフォン、タブレット、モニタリングデバイスなど)を利用できることを前提としています。
高齢の患者やデジタルリテラシーが低い患者にとって、技術へのアクセスが難しい場合があります。
そのため、在宅医療システムに必要な機器を使える能力がある人が必要だったり、デジタルリテラシーの低い人に使い方を教えたり対策を行うことで、在宅医療システムを使える人を増やすことが大切です。
セキュリティとプライバシーの懸念
在宅医療システムは、患者の健康情報や個人情報をオンラインで処理し管理を行っています。そのため、個人情報などのセキュリティとプライバシーの懸念があります。
個人データの漏洩やハッキングされる可能性があるため、在宅医療システムでの療養には、リスクが伴います。
そのため、その在宅医療システムのセキュリティ対策やプライバシーを適切に管理しているか確認することが重要です。
技術障害
在宅医療システムは、ソフトウェアやハードウェアを使用して、自宅にいる患者と連絡を取り合っています。そのソフトウェアやハードウェアなどが技術的な問題によって中断されることがあります。
これにより、患者との連絡が一時的に取れなくなり、医療サービスが影響を受ける可能性があります。患者のデータを適切に管理できない可能性があるため、人為的な通信障害を起こさないように注意が必要です。
また、在宅医療システムでの通信障害が起こったときのために、その後の対策方法や病院の連絡先などを控えておくとよいでしょう。
医療プロバイダーとのコミュニケーションの制約
在宅医療システムを使用する場合、患者は病院に行かなくても医療プロバイダーとオンライン上で、コミュニケーションをとることが可能です。
しかし、その影響で患者と医療プロバイダーの対面コミュニケーションが制約されることがあります。そのため、臨床評価や人間関係の構築に影響を与える可能性があります。
医療プロバイダーに適切に健康状態を診察してもらうために、自分の状態を詳しく伝えましょう。特に、体温など数値にできる内容よりも精神的な状態やだるさがないかなどを伝えることで、健康状態を把握してもらいやすくなります。
緊急事態への対応
在宅での療養の場合は、重大な緊急事態や救急状況に対処するための迅速な対応が難しい場合があります。
遠隔での医療診療が限定的で、臨床的な判断が必要な状況では不十分かもしれません。
緊急事態の対応で病院に行く必要がある場合、病院と自宅との距離が離れていればいるほど、迅速な対応は難しくなります。
そのため、自分の健康状態をしっかりと相談し、自分の判断で入院するかどうか検討する必要もあります。
リソースと費用
在宅医療システムを導入・運用するには、専門的な設備、通信設備を設置するための費用がかかります。入院のコストは抑えられるものの、自宅での療養のために必要な設備に投資が必要です。そのため、ある程度の予算を準備する必要があります。
そのため、入院にかかるコストと自宅での療養に必要なコストを比べ、自分に適した療養を選びましょう。
また、なるべく経費を抑えることができないか、しっかりと相談をすることが大切です。
診断と治療の制約
在宅医療システムは、特定の病状や疾患に対して適していない場合があります。臨床的な診断や治療が必要な場合には、在宅医療では限界があります。
在宅医療は、患者の希望する方法で療養を行っていきますが、最先端の医療や検査を受けることは難しいです。その際は、病院に移動して検査を受ける必要があります。
そのため、大型の機械を使った検査や最先端の治療を受けたい場合は、入院する必要があるため、自分に適した治療を選びましょう。
在宅医療システムの適用事例
在宅医療システムを導入することで、患者に療養場所の選択肢が増え、自分で環境を選ぶことができるようになります。
ここからは、実際に在宅医療システムを適用した事例を紹介します。
成功事例 やまと診療所
参照:https://movacal.net/casestudy02.html
在宅医療システムの導入事例にやまと診療所が挙げられます。
やまと診療所は在宅医療業務を行うために、モバカルネットという電子カルテを導入しています。
カルテや文書の作成・送信が簡単にできるようになり、院内と院外の情報共有がスムーズにできるようになりました。
モバカルネットを導入したことで、往診ルートの最適化をするツールや在宅ケア連携システムなどと連携、機能追加ができるようになりました。
これにより多くの患者へ効率的に対応できるだけでなく、医療従事者の負担も減らすことができています。
課題と克服策
在宅医療の効率化に取り組んでいるやまと診療所は、導入により他社連携で作業の削減に成功しています。しかし、会いたく医療システムの導入後も課題がありました。
1つ目は、「先進的な病院に患者のカルテを見ていただけるようにする」ということです。
在宅医療では、先進的な治療を行ったり、大きな機器を使った検査ができないなどのデメリットがあります。
先進的な病院にカルテを見てもらうことで、最先端の治療法や薬を使用できる可能性が高まるため、病院との連携が課題となっています。
2つ目は、「24時間の日常の情報を取得する」ということです。
血糖値や血圧などは、往診の測定だけでは日常の情報について詳しく知ることができません。
そのため、センサーなどによって24時間の血糖値や血圧などの情報を取得し、より良い在宅医療ができるようにすることが課題として挙げられます。
在宅医療システムのまとめ

在宅医療システムとは、病院に入院することなく自宅にいた状態で医療を行うシステムのことで、患者の生活のしやすい環境を構築することができるようになります。
地域包括ケアとも深い関係があり、高齢者のニーズに対応できるようにそれぞれの地域で様々な対応が行われています。
メリットとして、患者中心のケアや入院に比べ費用を抑えることができます。しかし、最先端の医療が受けられ中たっり、緊急時に迅速な対応ができなかったりするデメリットもあります。
実際に在宅医療システムを導入している診療所も増えており、さまざまな課題の解決に向けて取り組んでいます。
この記事を通して不明点や困ったこと、在宅医療システムに関する質問があればJiteraに問い合わせください。